Как организовать респираторную поддержку дома
Какое оборудование пригодится пациентам со СМА и как его использовать
Что нужно для респираторной поддержки
Поддержка дыхания нужна всем пациентам со СМА и начинать её нужно сразу — как только стал известен диагноз. Рассказываем, как именно помогает поддержка и какое оборудование пригодится.
Респираторная поддержка предотвращает осложнения со стороны дыхательной системы и острые ситуации. Это и дыхательная гимнастика, и определённые измерения, и использование специального оборудования. Всё это в комплексе помогает:
- очищать дыхательные пути и обеспечивать их проходимость. Для этого пациенты используют механические откашливатели, электроаспираторы;
- вентилировать легкие. Это делают с помощью аппарата неинвазивной вентиляции легких (НИВЛ) и мешка Амбу. Для исследования уровня кислорода используют пульсоксиметр;
- бороться с физическими деформациями. Тут помогает дыхательная гимнастика с мешком Амбу.

Оборудование, которое нужно каждому ребенку со СМА
|
|
|---|
|
Откашливатель. Когда мы кашляем, мы делаем глубокий вдох, а потом резкий выдох — это позволяют сделать нам наши мышцы. Но если они ослаблены — кашель становится неэффективным, и тогда на себя эту работу берёт откашливатель. Сначала аппарат вдувает воздух в легкие, полностью их расправляя, а потом переключается в фазу отрицательного давления и вытягивает воздух и мокроту наружу. Настраивает аппарат врач. |
|
|
|
Аспиратор (вакуумный электроотсос) — вакуумный прибор, который очищает дыхательные пути от мокроты, слизи, слюны и других физиологических жидкостей и позволяет пациенту свободно дышать. Часто аспиратор используется со специальными насадками — катетерами и конусами для санации (очистки дыхательных путей). |
|
|
|
НИВЛ — аппарат для неинвазивной вентиляции легких. Нужен всем младенцам со СМА, а также пациентам, которые только лежат. Его назначают до появления признаков дыхательной недостаточности. |
|
|
|
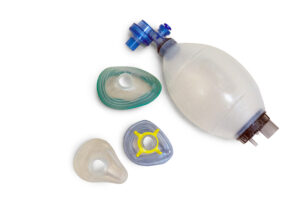
Мешок Амбу. Устройство ручного типа, которое необходимо для вентиляции лёгких. Гимнастика с мешком Амбу полезна для профилактики дыхательных нарушений, деформации грудной клетки и инфекций дыхательных путей [9]. Мешок Амбу также пригодится в экстренной ситуации, когда нужно оказать доврачебную помощь. |
|
|
|
Пульсоксиметр. Контрольно-диагностический прибор для измерения уровня кислорода в капиллярной крови. Пульсоксиметр может выглядеть как устройство со специальным датчиком или клейким пластырем, которые надеваются на палец ребёнка, а может сам представлять собой прищепку-датчик. |
|
|
|
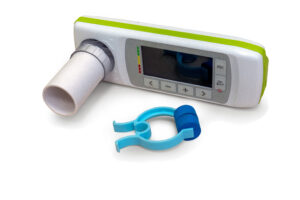
Спирометр. Медицинский прибор для измерения объема воздуха в легких. Спирометр использует врач на приеме: пациент закрывает нос специальной прищепкой и дышит в трубку, а прибор анализирует данные. |
Модели аппаратов зависят от возраста, веса пациента, его возможностей и от того, в каких режимах техника будет использоваться.

При выборе откашливателя есть свои нюансы: взрослым пациентам мы рекомендуем насадку-мундштук, а в откашливателе для маленьких детей важно, чтобы регулировался объем потока воздуха — чтобы не случилось травмы барабанной перепонки. А вот аспиратор можно любой: главное, чтобы у него был аккумулятор. Но конкретную модель выбрать и посоветовать может только врач.
Врач обучает семью, как пользоваться оборудованием, и настраивает его: выбирает оптимальные режимы, вводит нужные показатели — так, чтобы пациенту или его родным нужно было только нажимать на кнопку «вкл» в положенное время.
Назначенное оборудование и расходные материалы можно получить от государства — это возможно после того, как пациенту присваивают паллиативный статус. В разных регионах технику предоставляют с разной скоростью — случается, что нужно ждать. Чтобы ускорить процесс, можно обратиться в благотворительную организацию, которая специализируется на поставке такого оборудования.
Что делать — зависит от состояния пациента
Для всех пациентов со СМА есть общие рекомендации: наблюдаться у респираторного терапевта, вакцинироваться по календарю и делать дыхательную гимнастику. Но многое ещё зависит от того, в каком физическом состоянии находится ребёнок.
Специалисты [1,3] делят пациентов на три функциональных класса — в зависимости от того, что пациенты могут делать.
- Non-sitters — пациенты, которые могут только лежать. К этой группе относят всех пациентов со СМА до 6 месяцев, а также пациентов любого возраста, которые не могут садиться и удерживать позу сидя.
- Sitters — пациенты, которые могут садиться самостоятельно.
- Walkers — пациенты, которые могут самостоятельно ходить.
В зависимости от класса меняются и требования к респираторной поддержке. Например, в уходе за пациентами класса non-sitters акцент делается на неинвазивной вентиляции — причём действовать нужно еще до проявления нарушений дыхания. Дело в том, что ситуация может ухудшиться внезапно — например, во время ОРВИ или прорезывания зубов, и важно, чтобы пациент (особенно малыш, с которым сложно договориться) и его близкие уже умели использовать НИВЛ. Кроме того, таким пациентам нужен определённый тип аппаратов НИВЛ и больше часов вентиляции. Большинству пациентов классов sitters и walkers аппарат НИВЛ может не пригодиться, но аспиратор, откашливатель и мешок Амбу нужны обязательно.
О том, какая поддержка, уход и профилактика требуется пациентам каждого класса, рассказываем дальше.
Пациенты non-sitters: особенности респираторной поддержки
Если пациент может только лежать: как часто ему нужно обследоваться? Как настраивать и использовать оборудование для него? Что учитывать в домашних условиях?
- Матрас (укладка) для позиционирования
- Аспиратор: портативный и стационарный
- Конус для санации
- Гастростома
- Откашливатель с аккумулятором
- Аппарат НИВЛ с увлажнителем
- Назальные маски (минимум две)
- Мешок Амбу
- Пульсоксиметр
Как обследоваться
Врач — пульмонолог, реаниматолог или респираторный терапевт — определяет, как часто он хочет видеть пациента. Обычно сначала это каждые три месяца, позже, если нет активных изменений, каждые шесть месяцев.

Просто послушать лёгкие на приёме — недостаточно. Нужно, чтобы врач измерил грудную клетку, голову, посмотрел показатели ночной пульсоксиметрии — особенно, если это первый визит.
Что делает врач на консультации:
- измеряет ребёнка: оценивает форму грудной клетки и измеряет ее окружность, а также окружность головы, учитывает изменения массы тела;
- изучает показатели ночной пульсоксиметрии, если её уже проводили дома;
- настраивает оборудование или корректирует параметры;
- проводит дополнительную диагностику: в некоторых случаях может потребоваться анализ кислотно-щелочного состава (КЩС) крови или капнометрия, для пациентов после семи лет — спирометрия;
- обучает родителей — рассказывает, как пользоваться оборудованием и что нужно делать в экстренных ситуациях.

Как позиционировать ребёнка
Для детей функционального класса non-sitters основная причина острой дыхательной недостаточности — непроходимость верхних дыхательных путей. Она может возникать из-за аспирации, когда в дыхательные пути попадают жидкость или пища, или обтурации — закупорки дыхательных путей. Поэтому ключевой момент в ежедневном уходе за такими детьми — безопасное позиционирование ребенка.
Безопасная поза — это такая поза, в которой мы стараемся не допустить, чтобы ребёнок мог вдохнуть слюну и пищу. Для этого мы располагаем ребенка ровно на спине или на животе, поворачиваем его голову на бок или чуть опускаем. Все перемещения мы начинаем только если контролируем шею ребенка — она не должна быть согнута.
Для безопасного позиционирования удобно использовать специальные матрасы-подковы, наполненные просом. Матрас можно легко сшить самостоятельно по стандартным меркам (см. рисунок).
Безопасная поза для пациентов класса non-sitters — поза лёжа. Но когда пациент получает лечение, у него появляется возможность учиться новому. Чтобы у ребёнка правильно формировались суставы, позвоночник, всех малышей со СМА нужно присаживать с 6 месяцев и вертикализировать в 12 месяцев [1] — если физический терапевт и ортопед считают, что пациент к этому готов. Если при этом ребёнку трудно глотать слюну из-за общей слабости глотательных мышц или временного ухудшения здоровья из-за простуды, то при вертикализации используют НИВЛ с назальной маской, чтобы ребёнок не подавился.
Как очищать дыхательные пути
С помощью аспиратора (его еще называют медицинским отсасывателем) родители очищают верхние или нижние дыхательные пути ребенка от физиологических жидкостей организма (слизь, мокрота и др.) и облегчают его дыхание. Есть три момента, на которые хотелось бы обратить внимание.
1. Слизь не должна быть слишком густой: густая слизь может привести к обтурации — закупорке дыхательных путей. Чтобы это предотвратить, давайте ребёнку достаточное количество жидкости, особенно во время болезни, а также всегда используйте НИВЛ с увлажнителем.
2. Слизи не должно быть много — для этого проводите санацию максимально атравматично: не усердствуйте и не старайтесь продвинуть катетер как можно глубже, чтобы не спровоцировать позывы к рвоте, всегда используйте аспирационные катетеры с портом контроля давления, а также конус для санации. Важно избегать гиперсаливации — избыточного слюноотделения, которая случается, например, когда у ребёнка режутся зубы. Уточните у врача, какие лекарственные препараты помогут вам это контролировать.
3. У всех пациентов non-sitters должно быть два аспиратора — портативный и стационарный. Портативный аспиратор всегда должен быть рядом с ребенком.
Гастростома как возможность избежать аспирации
— гастростомическая трубка, которую устанавливает хирург, чтобы вводить питание и лекарства непосредственно в желудок пациентов. Это помогает детям класса non-sitters избежать аспирации.
Некоторые семьи используют назогастральный зонд — трубку, которая вводится в нос и через пищевод ведёт в желудок, чтобы подавать пациенту необходимую питательную смесь. Но такой зонд может провоцировать много осложнений у пациентов со СМА — например, избыточную секрецию слизи или гастроэзофагеальный рефлюкс, так как не даёт смыкаться сфинктерам пищевода. Если ребенок круглосуточно нуждается в НИВЛ или ему нужно много пить во время болезни, назогастральный зонд буквально мешает.
Как использовать откашливатель
Откашливатель нужен всем пациентам класса non-sitters. Настраивает его врач, а родители ничего не изменяют в настройках и не устанавливают их каждый раз — только включают и выключают прибор, когда необходимо. Однако семье важно знать, что давление должно быть не ниже 30 см водяного столба, если откашливатель используется через естественные дыхательные пути (не через трахеостому).
Ещё важный момент: к откашливателю лучше докупить аккумулятор, чтобы его можно было использовать портативно и всегда брать с собой.

Некоторые откашливатели, которые подходят всем пациентам со СМА, в базовой комплектации выдаются без аккумулятора. Если откашливатель вам нужен часто, попросите назначение на аккумулятор или докупите его сами. Когда вы не привязаны к розетке, у вас совсем другая жизнь: вы можете сходить в лес на часок или смело отправиться в гости.
Мешок Амбу: когда он нужен для non-sitters
Мешок Амбу должен быть у всех пациентов со СМА. Он помогает откашляться, делать дыхательную гимнастику и может пригодиться в экстренных ситуациях.
Откашляться с мешком Амбу
Сначала сжать мешок Амбу — плавно один раз или несколько раз без перерыва на выдох (это называется air-stacking): так мы раскрываем лёгкие. Потом попросить ребёнка покашлять или сделать ручной манёвр для кашля.
Для этого:
- расположить одну руку на грудной клетке, вторую на животе ребёнка;
- свести ладони — так мы смещаем диафрагму наверх, в грудную клетку, и вызываем форсированный выдох — кашель. В момент, когда происходит форсированный выдох, мокрота, которую невозможно было достать, поднимается наверх — и тут её можно уже удалить с помощью аспирационного катетера.
Если ребенок в корсете, ручной манёвр кашля можно совершить, сжав грудную клетку по бокам или сверху.
Гимнастика с мешком Амбу
Гимнастика помогает предотвратить деформацию грудной клетки. Учит этой гимнастике врач, он же назначает количество компрессий — «вдохов», которые пациент должен сделать вместе с мешком Амбу.
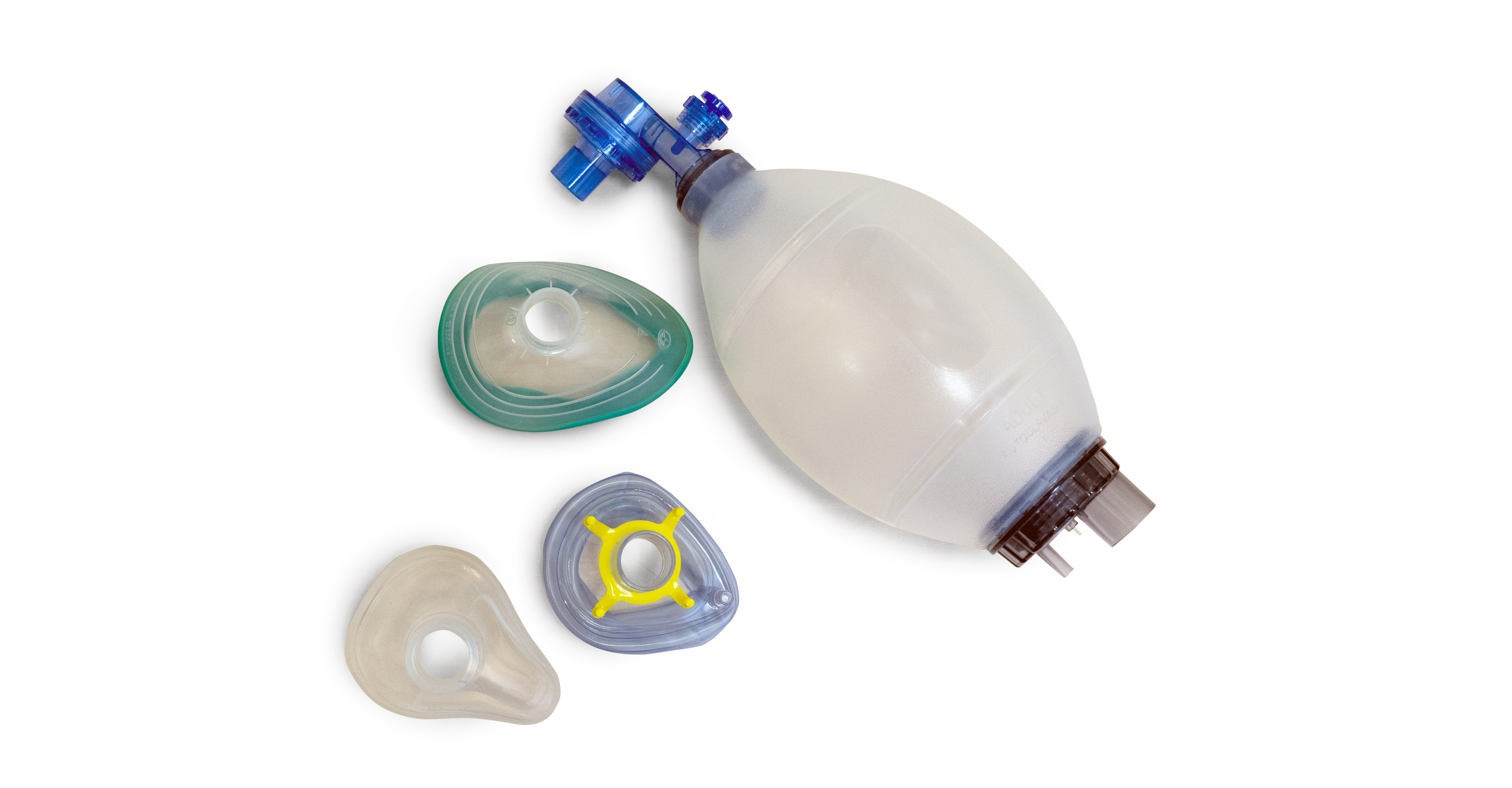
Гимнастику с мешком Амбу нужно выполнять ежедневно, через час после приёма пищи. Её можно проводить, когда ребёнок лежит на спине или на боку. Во время гимнастики используется эластичный пояс — он фиксирует живот, чтобы не допустить перераздувание. Ассистент подстраивается под вдох ребенка и в момент вдоха сжимает мешок — при правильном движении можно увидеть, как на вдохе поднимается вся грудная клетка.
Важно! Чтобы гимнастика была эффективной, необходимо подобрать удобную маску: она должна герметично прилегать к лицу ребенка, чтобы вам не приходилось избыточно давить на него (лицо). Также маска не должна перекрывать глаза.

Мешок Амбу комплектуется стандартной маской, и она не всегда подходит под форму лица. То есть, если у вас не получается совладать с ней с первого раза, не спешите искать проблему в себе: вполне возможно, вы как раз делаете всё правильно, просто маска не подходит. Сегодня выбор анестезиологических масок большой — ищите подходящую.
Оказать помощь в экстренных ситуациях
Все пациенты со СМА — это пациенты с высоким риском респираторного дистресса (дыхательной недостаточности). Те, кто остаются с ребёнком — родители, няни, воспитатели, сопровождающие, должны пройти инструктаж от медицинского специалиста, чтобы знать, как распознать признаки респираторного дистресса, определять, какое оборудование нужно прямо сейчас, и уметь его экстренно применить.
Что нужно знать про НИВЛ пациентам класса non-sitters
НИВЛ — это неинвазивная вентиляция легких. Согласно клиническим рекомендациям [2], НИВЛ у пациентов класса non-sitters используется превентивно — для профилактики.

Если передо мной пациент, который самостоятельно сидит, я провожу исследования и тесты, чтобы понять, нужна ему НИВЛ или нет. Если пациент не сидит, ему сразу назначается НИВЛ — до любых исследований. Исследования мы проводим позже — чтобы следить за динамикой.
Если НИВЛ начинается своевременно, мы можем не беспокоиться о ситуациях, когда возникает острая дыхательная недостаточность во сне. Также НИВЛ предотвращает одышку и деформацию грудной клетки (НИВЛ можно рассматривать как 8 часов физической терапии в сутки). С НИВЛ мы даем гармонично развиваться центральной нервной системе, грудной клетке, ее органам и всему организму. Во время сна дыхательная мускулатура не напрягается и ребенку легче дышать днем.
Если ребёнок познакомился с аппаратом в спокойной обстановке, знает, как проводят вентиляцию, то это убережёт его от лишних стрессов в момент, когда НИВЛ может экстренно понадобиться во время болезни.
Правильный режим для НИВЛ
Если вам нужно подобрать аппарат для НИВЛ, учтите, что режим вентиляции СРАР (Continuous Positive Air Pressure — режим искусственной вентиляции лёгких постоянным положительным давлением) не подходит для лечения хронической дыхательной недостаточности. Вам нужны режимы вентиляции BiPAP (Biphasic Positive Air Pressure — режим двухфазного положительного давления в дыхательных путях), которые гарантированно помогут вывести углекислый газ из организма: S/T, T, PSV, P A/С. Все режимы настраивает лечащий врач, но семьям важно знать об этом, потому что именно они получают назначение на оборудование.

Иногда оказывается, что аппарат, который выдали пациенту, невозможно настроить так, как нужно ребёнку со СМА. Поэтому, когда вам дают назначение на оборудование, проверьте режимы — это особенно важно, если оборудование нужно ждать. Лучше прояснить ситуацию сразу, чем осознать, что что-то не так, когда аппарат, наконец, попадет к вам.
Маски должны быть удобными
Чтобы хорошо адаптировать аппарат НИВЛ, нужно выбрать удобную маску. Если пациент использует НИВЛ ежедневно, ему нужны две разные маски, чтобы их чередовать. Особенно это важно для малышей, которые пользуются аппаратом НИВЛ круглосуточно: если маска давит на одни и те же участки лица, снижается кровоток, могут происходить разные изменения — вплоть до вмятин, пролежней и гипоплазии средних отделов лица. Малышам, которые плохо глотают, можно использовать только назальные маски.
Иногда даже врачи теряются, какую маску посоветовать малышам со СМА. Бывает, по этой причине применение НИВЛ откладывается. Однако удобные маски существуют: маска с лобовым упором подойдет малышам, которые весят три килограмма.
Почему нельзя давать только кислород
Иногда при низкой сатурации врачи предлагают пациенту кислород. Такой подход выглядит разумным, если речь идет о человеке, который, например, заболел пневмонией. Но в случае пациента со СМА только кислород никак не решает проблему выведения СО2, а наоборот, индуцирует гиперкапнию — то есть повышает уровень СО2. Для пациента со СМА это может быть очень опасно, вплоть до летального исхода. Безопасно кислород пациенту со СМА можно дать, только подключив его к аппарату НИВЛ при помощи обычного переходника, который есть в каждой больнице.

Когда ребенок болеет
Что должны уметь те, кто остаётся с ребёнком:
- делать ручной маневр кашля и использовать откашливатель;
- использовать мешок Амбу;
- использовать аспиратор;
- определять признаки респираторного дистресса.
- Учащается дыхание, появляется одышка.
- Используется дополнительная мускулатура: раздуваются крылья носа, появляется парадоксальное дыхание (поднимается живот, но опускается грудь), межреберные промежутки втягиваются.
- Учащается сердцебиение.
- Изменяется цвет кожных покровов (кожа может приобретать синюшный, сероватый или бледный оттенок).
Все рекомендации, что делать при болезни и что именно применять и в какой последовательности, дает врач!
Сочетайте методики. При респираторном заболевании важно сочетать откашливатель с ручными методиками физической терапии (ручной манёвр кашля, постукивания ладонями или маской) и постуральным дренажем.
Ручной манёвр кашля. Одна рука располагается на грудной клетке, препятствуя ее подаче вперед, а другая располагается в самом низу живота — и совершается резкий толчок по направлению к голове. Задача этого маневра — совершить форсированный выдох, чтобы очистить дыхательные пути.
Постукивание грудной клетки. Перед использованием откашливателя можно «отстучать» грудную клетку: сложив ладонь «лодочкой» или используя анестезиологическую маску, постучать по груди и по спине по направлению от поясницы к голове.
Постуральный дренаж помогает вывести мокроту из какого-либо участка легкого. Больному придаётся положение, при котором мокрота оттекает под действием силы тяжести. Точное положение подскажет лечащий врач, но одним из самых эффективных является прон-позиция — укладка на живот.

Техникам первой помощи учит врач. Очень важно, чтобы вы знали алгоритм действий в экстренной ситуации и были уверены в своих навыках. Если вы в чем-то сомневаетесь, то нужно попросить врача еще раз с вами это повторить.
Пациенты sitters и walkers: особенности респираторной поддержки
Если ребёнок самостоятельно садится или ходит: как часто обследоваться? Как настраивать и использовать оборудование? Что учитывать в домашних условиях?
- Аспиратор: портативный и стационарный (опционально)
- Конус для санации
- Откашливатель
- НИВЛ (опционально)
- Назальные маски (минимум две)
- Мешок Амбу
- Пульсоксиметр
Респираторная поддержка для пациентов класса sitters и walkers решает проблему с кашлем — для этого используют откашливатель, аспиратор, мешок Амбу. Почти всем пациентам этих классов нужна регулярная дыхательная гимнастика, чтобы грудная клетка не деформировалась и не появлялись ателектазы. Это значит, что такие пациенты должны использовать НИВЛ.
Как обследоваться
Ребёнка должен наблюдать специалист, который занимается проблемами с дыханием: пульмонолог, реаниматолог, респираторный терапевт. Посещать врача рекомендуется раз в полгода. Исключение — моменты, когда пациент болеет респираторной инфекцией (во время или после), тогда можно назначить внеплановый визит. Если инфекций нет, но у ребёнка вдруг ухудшается сон, он часто просыпается, потеет во сне, его мучают кошмары, головные боли по утрам, ребёнок худеет, то с этим тоже нужно прийти к врачу, не откладывая, и провести внеплановое обследование. Если же нет никаких осложнений, проблем и оборудование уже подобрано, то врач может назначить приём раз в год, чтобы проверять настройки аппаратов.
Что делает врач на консультации:
- измеряет ребёнка: оценивает форму грудной клетки и измеряет ее окружность, а также окружность головы, учитывает изменения массы тела;
- оценивает общее состояние — прослушивает стетоскопом;
- проводит спирометрию (детям с семи лет) — обязательно на каждой консультации;
- изучает результаты ночной пульсоксиметрии — это исследование проводится от одного до четырех раз в год по совету врача;
- настраивает оборудование или корректирует параметры;
- проводит дополнительную диагностику: в некоторых случаях может потребоваться анализ кислотно-щелочного состава (КЩС) крови или капнометрия;
- обучает родителей — рассказывает, как пользоваться оборудованием и что нужно делать в экстренных ситуациях.
Когда понадобится аспиратор
В клинических рекомендациях [2] аспиратор не упоминается как обязательное оборудование для пациентов, которые ходят самостоятельно. Действительно, бывают walkers-пациенты, которым аспиратор не понадобится никогда. Однако тут важнее опираться на мнение врача: именно он оценивает риски, исходя из состояния пациента.
Аспиратор необходим всем пациентам со слабостью глотания. Он может понадобиться при болезни и в экстренной ситуации — например, при аспирации пищей. Поэтому важно, чтобы оборудование было у пациента под рукой, в комплекте с конусом для санации и аспирационными катетерами.
Если вы раньше никогда не использовали аспиратор, попросите своего лечащего врача показать, как и на какую глубину безопасно заводить аспирационный катетер. Это очень важно в экстренной ситуации.
Что учесть при использовании откашливателя
Откашливатель необходим большинству пациентов со СМА — в том числе детям классов sitters и walkers. Даже если прямо сейчас в нём нет необходимости, он может экстренно понадобиться во время болезни, чтобы аспирировать слизь. Также откашливатель пригодится для дыхательной гимнастики. Пациенты, которым врач разрешил не использовать откашливатель, должны регулярно проходить спирометрию.
Важно ещё учесть, что детям нужно время, чтобы адаптироваться к новому оборудованию. Чтобы ребёнок меньше боялся и с ним легче было договориться, знакомьте его с откашливателем в игровой форме.

Когда мы только начинаем работать с маленькими пациентами класса sitters, мы много играем. Если нет острой проблемы и не нужно использовать откашливатель прямо сейчас, то мы изучаем оборудование, даём “покашлять” игрушечному котику, крокодильчику — и только потом откашливаемся с ребёнком. В ситуации, когда аппарат понадобится экстренно, ребёнок спокойнее отнесётся к прибору и будет понимать, что нужно делать.
Зачем и как делать дыхательную гимнастику
Дыхательная гимнастика не нужна только тем пациентам, которые получили терапию в пресимптоматической стадии заболевания: в такой ситуации у пациента нет признаков болезни, и он развивается как практически здоровый ребёнок. Большинству пациентов дыхательную гимнастику нужно делать обязательно.

Часто в пубертате или во время быстрого роста у детей искривляется позвоночник, ведь мышечный каркас слабый. При сколиозе какой-то сегмент легкого поджимается, поэтому делать гимнастику нужно обязательно — она позволяет сохранять воздушность легкому.
Дыхательную гимнастику можно проводить с помощью откашливателя, на котором есть программа с соответствующими настройками. Некоторые пациенты справляются с упражнениями без ассистентов, используя вместо маски насадку-мундштук.
С помощью мешка Амбу можно делать упражнение air-stacking: когда выполняется серия коротких и быстрых компрессий (мешок сжимается), чтобы максимально раздуть грудную клетку, после чего пациент выдыхает или ассистент выполняет ручной маневр для кашля.
Пациентам с выраженным сколиозом нужен мешок Амбу со специальной насадкой — PEEP-клапаном (у стандартных мешков такого клапана нет). Он позволяет лучше наполнять воздухом сдавленный участок легкого.
Когда и как применять НИВЛ для sitters и walkers
Вентиляция легких нужна не всем пациентам этих классов. Специалисты видят, что НИВЛ можно использовать не только как средство против гиповентиляции и апноэ во сне, но и как физическую терапию. Если использовать НИВЛ регулярно, она помогает избежать деформации грудной клетки, а также позволяет отдохнуть дыхательным мышцам, и пациентам легче дышать днем.
Также НИВЛ может потребоваться во время болезни: общая слабость, высокая температура, кишечная инфекция, респираторное заболевание, период после операции — ослабевшему организму, особенно детскому, может потребоваться вентиляция, и тут важно, чтобы ребёнок был с ней знаком и спокойно её переносил.
Абсолютные показания к НИВЛ
|
Раз в полгода врач проводит исследования. И если анализы крови, пульсоксиметрия, спирометрия и мониторинг СО2 показывают такие результаты (ниже), значит, ребёнку обязательно нужно проводить НИВЛ. |
|---|
|
Дневная гиперкапния – PaCO2 ≥ 45 мм рт. ст. |
|
Дневной избыток оснований – BE ≥ 4 ммоль/л |
|
Ночная сатурация ≤ 88 % в течение 5 минут подряд |
|
Средняя сатурация < 90 % или сатурация < 90 % в течение 10 % и более от времени сна |
|
PtCO2 > 55 мм рт. ст. в течение ≥ 10 минут |
|
Рост PtCO2 ≥ 10 мм рт. ст. по сравнению с дневными показателями |
|
Пиковый показатель PtCO2 ≥ 49 мм рт. ст. |
|
Средний PtCO2 > 50 мм рт. ст. |
Узнайте всё про режимы. Для проведения НИВЛ используют режимы вентиляции, которые гарантируют выведение углекислого газа. А это значит, что режим CPAP не подходит пациентам со СМА — помните об этом, получая назначение на оборудование.
Подберите удобные маски. Не должно быть утечки воздуха, даже если вы не сильно затягиваете ремешки. Чтобы не повредить кожу лица при регулярном использовании, используйте две разные маски — например, одну с лобовой опорой, а другую без.
Используйте мундштук. Если пациенту нужна дополнительная вентиляция днём, используйте режим MPV — вентиляцию через мундштук. Это позволит коже лица отдохнуть от давления маски.

Не отменяйте вентиляцию сами. Когда пациент получает патогенетическую терапию, его состояние может улучшаться, а потребность в вентиляции — снижаться. Но полностью отменить вентиляцию или снизить количество часов вентиляции может только респираторный терапевт, который вас наблюдает. Это требует тщательного наблюдения и проведения исследований дыхания во сне.
Список литературы
-
Diagnosis and management of spinal muscular atrophy: Part 2: Pulmonary and acute care; medications, supplements and immunizations; other organ systems; and ethics. Richard S. Finkel, Eugenio Mercuri, Oscar H. Meyer, Anita K. Simonds, Mary K. Schroth, Robert J. Graham, Janbernd Kirschner, Susan T. Iannaccone, Thomas O. Crawford, Simon Woods, Francesco Muntoni, Brunhilde Wirth, Jacqueline Montes, Marion Main, Elena S. Mazzone, Michael Vitale, Brian Snyder, Enrico Bertini, Rebecca Hurst Davis, Ying Qian, Thomas Sejersen for the SMA Care group. 2018.
-
Dubowitz V. Chaos in the classification of SMA: a possible resolution. Neuromusc Disord. P. 3–5, 1995. Перевод: Дубовиц В. Неразбериха в классификации СМА: возможность решения.
-
Клинические рекомендации Министерства здравоохранения РФ «Проксимальная спинальная мышечная атрофия 5q» от 2021 года // Рубрикатор клинических рекомендаций Минздрава РФ.
-
Bach J. R., Baird J. S., Plosky D., Navado J., Weaver B. Spinal muscular atrophy type 1: management and outcomes. Pediatr Pulmonol, 2002.
-
Randomised controlled trial of non-invasive ventilation (NIV) for nocturnal hypoventilation in neuromuscular and chest wall disease patients with daytime normocapnia. S. Ward, M. Chatwin, S. Heather, A. K. Simonds. Thorax 2005.
-
John R. Bach MD, Vis Niranjan MD, Brian Weaver, BS, RRT. Spinal Muscular Atrophy Type 1: A Noninvasive Respiratory Management Approach. Сhest Journal, 2000. Clinical Investigation In Critical Care. Vol. 117, Issue 4, P. 1100–1105.
-
SMA 1 Abita con noi, Chiara Mastella и Giancarlo Ottonello, Print Lab S.r.l, 2009.
-
Спинальная мышечная атрофия: что дальше? / Германенко О. Ю., Савва Н. Н. — М.: Проспект, 2018.
-
Штабницкий В. А. Домашняя вентиляция легких у детей и подростков с нейромышечными заболеваниями: Практическое пособие. — М.: Проспект, 2019.